Insulininjektion mit dem Pen – so ist es richtig
Einfach mit Stift
Verglichen mit der Blutzuckerselbstkontrolle oder der Berechnung der Insulindosis wird die Injektion von Insulin von den meisten Diabetes-Patienten als einfach empfunden. Das ist sie auch. Eine falsche Injektionstechnik kann aber auch hier dazu führen, dass nicht die gewünschte Dosis verabreicht wird oder das gespritzte Mittel nicht richtig resorbiert wird. So kann die Injektion die Diabeteseinstellung unmittelbar beeinflussen. Die Anleitung des VDBD (siehe Webtipp) fasst die Grundlagen der Injektionstechnik noch einmal zusammen.
Auswahl der Injektionszone
Welche Insulintypen (Humaninsulin oder Analoginsulin, schnell- oder langwirkendes Insulin, Mischinsulin) zu welcher Tageszeit in welche Injektionszone gespritzt werden, ist hier zusammengefasst:
|
|
Normalinsulin |
Schnelles Analoginsulin |
NPH-Insulin |
Langsames Analoginsulin |
Mischinsulin |
||
|---|---|---|---|---|---|---|---|
| Morgens | Mittags | Abends | |||||
| Bauch |
x | x | x | x | x | ||
| Oberschenkel |
x | x | |||||
| Gesäß |
x | x |
|||||
| Oberarm |
* | * | * | * | * | ||
| Bevorzugte Injektionsbereiche für die verschiedenen Insuline. * Ein Selbstverabreichen von Injektionen in den Oberarm(*) sollte erst nach entsprechender Schulung erfolgen. |
|||||||
Erster Schritt ist die richtige Vorbereitung: Dazu gehören das Aufmischen von trübem NPH-Insulin sowie die Funktionskontrolle. Nur 20-maliges Schwenken des Pens garantiert vollständig aufgemischtes NPH-Insulin und somit die korrekte Abgabe der gewünschten NPH-Insulindosis.
Nach dem Aufschrauben einer neuen Pen-Nadel wird der Pen auf seine Funktionsfähigkeit geprüft. So wird sichergestellt, dass die Pen-Nadel frei und das System entlüftet ist. Diese Funktionskontrolle muss unbedingt durchgeführt werden, wenn eine neue Pen-Patrone oder ein neuer Fertigpen verwendet werden.
Die wichtigsten Punkte bei der Injektion sind:
- Die Nadel wird senkrecht (90°-Winkel) und mit einer zügigen Bewegung in die Haut eingestochen.
- Die Injektion muss langsam und gleichmäßig erfolgen. Der Injektionsknopf des Pens muss dabei vollständig hineingedrückt werden.
- Nach dem vollständigen Eindrücken des Injektionsknopfs soll langsam bis 10 gezählt werden, bevor die Nadel aus der Haut gezogen wird. So wird die gesamte Dosis verabreicht und ein Rückfluss des Wirkstoffs aus der Einstichstelle vermieden.
- Eine evtl. gebildete Hautfalte (s. u.) wird erst nach Herausziehen der Pen-Nadel gelöst.
- Dosismenge, Zeit und Insulinart sollten bei jeder Injektion dokumentiert werden, am besten in einem Diabetestagebuch.
Nach der Injektion sollte die Pen-Nadel sofort abgeschraubt und entsorgt werden. So wird vermieden, dass Luft oder andere kontaminierende Substanzen in die Pen-Patrone eindringen oder Wirkstoff ausläuft, was zu einer zunehmenden Ungenauigkeit der Dosierung führen kann. Dazu die äußere Schutzkappe vorsichtig und gerade auf die Nadel aufsetzen und die Nadel damit abdrehen. So schützt man sich vor Stichverletzungen. Wird eine Injektion durch MFAs verabreicht, sollen sogenannte Sicherheits-Pen-Nadeln verwendet werden, die die kontaminierte Nadel nach dem Herausziehen automatisch abschirmen. Dadurch wird das Risiko einer Nadelstichverletzung minimiert.
Um das Insulin zuverlässig und möglichst sanft in das Unterhautfettgewebe zu bringen, ist die richtige Wahl der Nadellänge unabdingbar. Die Dicke der Haut an den Injektionsstellen variiert nur wenig. Übergewichtige Menschen haben ähnliche Hautdicken wie normalgewichtige (ca. 1,8 bis 2,4 mm), Insulin gelangt daher auch bei kurzen Nadeln (4 und 5 mm) sicher in das Unterhautfettgewebe. Es gibt keinen medizinischen Grund, Nadeln mit einer Länge von mehr als 8 Millimeter für Erwachsene zu empfehlen. Ganz im Gegenteil: Kürzere Nadeln sind hinsichtlich körperlicher und psychologischer Gegebenheiten sicherer und verträglicher.
Bei Nadellängen von 4 oder 5 mm wird in der Regel ohne Bildung einer Hautfalte injiziert, bei 6 oder 8 mm Nadellänge mit Hautfalte. Bei der Injektion in den Oberschenkel oder bei sehr schlanken Personen und Kindern kann auch bei den kürzeren Nadeln die Bildung einer Hautfalte zwischen Daumen und Zeigefinger angezeigt sein. Das Greifen der Hautfalte mit der ganzen Hand erhöht das Risiko den Muskel mitsamt dem subkutanen Gewebe anzuheben. Das kann zu Injektionen in den Muskel (intramuskulär) führen. Bei längeren Nadeln ist statt der Bildung einer Hautfalte grundsätzlich auch eine Injektion im 45°-Winkel (schräg) statt im 90°-Winkel (senkrecht) möglich.
Lipohypertrophie
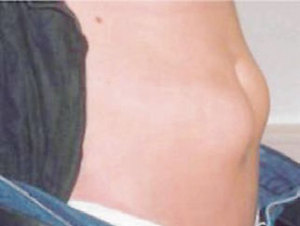
© VDBD
Die häufigste Komplikation bei der Insulininjektion ist die Lipohypertrophie, eine „gummiartige“ Schwellung im subkutanen Gewebe, die bei 40 bis 50 Prozent aller insulinpflichtigen Menschen mit Diabetes in den Injektionsbereichen auftritt.
Die mit Abstand am häufigsten auftretende Komplikation bei der Insulininjektion ist die Lipohypertrophie (Lipo). Eine Lipohypertrophie ist eine gummiartige Schwellung im subkutanen Gewebe, die bei 40 bis 50 Prozent aller insulinpflichtigen Menschen mit Diabetes in den Injektionsbereichen auftritt. Bei einigen Menschen mit Diabetes kann eine Lipohypertrophie auch hart oder narbenähnlich sein.
Lipohypertrophien haben einen großen Einfluss auf den Erfolg der Insulintherapie. Die Insulinresorption in diesen Regionen des Unterhautfettgewebes kann verzögert oder stark schwankend und somit nicht vorhersagbar sein. Um eine Lipohypertrophie zu erkennen, muss man die Injektionsstellen sowohl in Augenschein nehmen als auch abtasten, da einige Läsionen leichter zu fühlen als zu sehen sind. So lässt sich normales Unterhautfettgewebe eng zusammen drücken, was mit lipohypertrophen Gewebe nicht möglich ist.
Rotieren mit System
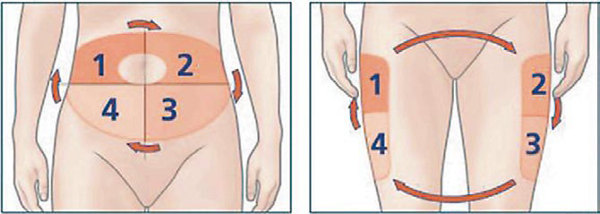
© VDBD
Einfaches Rotationsmuster (Minimalanforderung) nach Quadranten am Bauch und an den Oberschenkeln
Der beste Weg das Gewebe vor Lipohypertrophien zu schützen, ist der richtige und konsequente Wechsel der Injektionsstelle. Diabetes-Patienten sollten gleich zu Beginn der Injektionstherapie auf ein leicht zu befolgendes Rotationssystem eingewiesen werden. Das einfachste Rotationsschema besteht darin, die Injektionszone in Quadranten einzuteilen und den Quadranten im Uhrzeigersinn jede Woche zu wechseln (siehe Abb. unten). Injektionen innerhalb einer Injektionszone sollen mindestens 2,5 Zentimeter voneinander entfernt sein, um ein Gewebetrauma durch wiederholte Injektion in die gleiche Einstichstelle zu vermeiden. Grundsätzlich sollte der Patient selbst entscheiden, welches Rotationssystem am geeigneten für ihn ist.
Webtipps
- Verband der Diabetes-Beratungs- und Schulungsberufe in Deutschland e. V. mit vielen Materialien
www.vdbd.de - Patienteninformationen der Kassen unter
www.barmer-gek.de/132171
www.aok.de. Suchbegriff: Themenspezial Diabetes